Horizontale und vertikale Dimension der interdentalen Papille bei implantatgetragenem Zahnersatz
Dr. Tom Verhofstadt, Dr. Tobias Hahn, Frau ZT Andrea Raber.
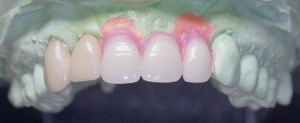
Der Ersatz verloren gegangener Zähne in der ästhetischen Zone durch eine Krone oder Brücke ist eine besondere Herausforderung. Die exakte Imitation der Anatomie eines natürlichen Zahnes stellt Zahnarzt und Zahntechniker oft vor große Schwierigkeiten. Viele Kriterien, die bei der Implantation und der prothetischen Versorgung mit einer Krone oder Brücke zu berücksichtigen sind, können mit den Fähigkeiten von Chirurgen, Prothetikern und Zahntechnikern gemeinsam gelöst werden. Dazu gehört insbesondere auch die Gestaltung des Implantatabutments. Konfektionierte Abutments stoßen dabei oftmals an ihre Grenzen und bieten in vielen Fällen nur unbefriedigende Lösungsansätze. Nachfolgend wird anhand einiger Beispiele ein Konzept vorgestellt, das in unserer Praxis die Entscheidungsfindung vereinfacht, ob wir bei Restaurationen in der ästhetisch sensiblen Frontzahnzone augmentieren oder nicht.
Planung des Zahnersatzes
Zu jeder vernünftig geplanten prothetischen Arbeit gehört ein diagnostische Set-up, um die Dimensionen einer Restauration wie Länge, Breite und Tiefe der Front- oder Backenzähne und Position der Mittellinie festlegen zu können. Die Übertragung des Set-ups kann sowohl manuell oder digital unterstützt werden und dient sowohl als Vorlage für eine Bohrschablone und die spätere exakte Positionierung der Abutments, als auch für die exakte Bestimmung der Lage der Brückenglieder und Kronen. Hierzu werden zunächst im zahntechnischen Labor die fehlenden Zähne durch Kunststoffzähne ersetzt, sodass aus prothetischer Sicht die Zähne in einer optimalen Position stehen. Danach wird eine Kunststoffschiene über die neue Situation angefertigt, in der die Bohrhülsen eingebracht werden, die später dem Chirurgen als Führung dienen. (Abb. 1a)
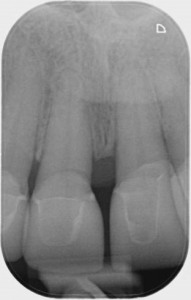
Abb. 1b: Röntgenbild zur Beurteilung der prothetischen Planung für die vertikale und horizontale Situation.
Anhand dieser Planung lässt sich mittels Röntgenbildern und/oder CT-Scan die Länge und Breite des Implantates errechnen. Auf Röntgenbildern kann auch die mesio-distale und zervikal-inzisale Position des Implantats zum Nachbarzahn oder die Gestaltung des Brückengliedes errechnet werden. Dies hat hohe Bedeutung für die Ausgestaltung des Weichgewebes für den ästhetischen Langzeiterfolg. (Abb. 1a und 1b)
Chirurgische Phase
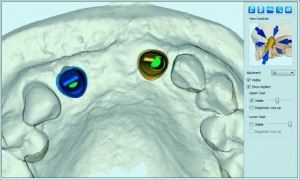
Das primäre Ziel bei einer implantologischen Versorgung ist der maximale Erhalt des vorhandenen dentogingivalen Komplexes. Bei der Extraktion muss darauf geachtet werden, dass die bukkale Knochenlamelle erhalten bleibt, um eine Verlagerung der mukogingivalen Grenze und Abflachung der Interdentalpapillen zu vermeiden. Je mehr bukkaler Knochenverlust auftritt, desto länger erscheint die klinische Krone und desto unästhetischer wird das Ergebnis. Der Zahntechniker hat hierbei keine Chance, die rot-weiße Situation zu verbessern. Um das Parodontium des Nachbarzahnes nicht zu schädigen, wird versucht, das Implantat mindestens 1,5 mm entfernt von der Zahnwurzel des Nachbarzahnes zu setzen. Eine Implantatpositionierung zu nah am Nachbarzahn könnte die Papille kompromittieren. Eine Implantatposition die mehr als 2,5 mm vom Nachbarzahn entfernt ist hat den Nachteil, dass die Papille sich nicht vollständig interdental ausbildet. (Abb. 2)

Abb. 2: Implantatposition 3mm vom Nachbarzahn entfernt. Eine gut ausgeformte Gingiva wäre hier angesagt.? Aussage?
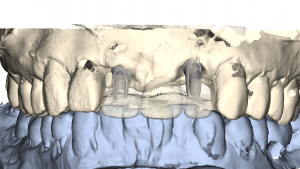
Der Chirurg neigt häufig dazu, das Implantat zu weit vom Nachbarzahn entfernt zu setzen, um Schäden an diesem zu vermeiden. Somit werden die Implantate oft zu weit in Richtung Embrasure (die Verbindungen zwischen den Kronen von Stumpfaufbau oder Implantat und Brückenglied) gesetzt. Dies bereitet dem Zahntechniker Schwierigkeiten, die richtigen Dimensionen oder ein korrektes Verhältnis zwischen den Kronen und Brückengliedern zu finden. (Abb. 3)
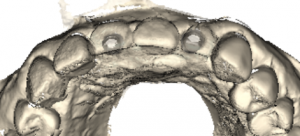
Abb. 3: Digitaler Scan: Fixture 22 ist zu weit von Nachbarzahn 23 entfernt. Dem zufolge steht das Abutment zu nah am Embrasure.
Durch die vestibuläre Resorption nach einer Zahnextraktion, wird der Radius der oberen Front kleiner und der Zahnbogen verschiebt sich nach palatinal. Die Implantate sollten daher nicht axial platziert werden, sondern eher etwas nach palatinal, um vestibulär mehr Knochenvolumen zu bekommen (mindestens 1 mm) und vestibuläre Rezessionen des Weichsgewebe zu vermeiden. Zu dünne vestibuläre Knochenlamellen führen oftmals zu Rezessionen. Diese natürliche Konstellation beeinflusst das Setzen der Implantate und die Wahl der Implantatdurchmesser. (Abb.4)
Abb. 4: Die Implantate werden etwas nach palatinal inseriert, um ausreichendes vestibuläres Knockenvolumen zu bekommen.
Interdentale Papillen
Einige Faktoren bestimmen die interdentale Papille, wie z.B. das Alter, die Angulation der Zahnwurzel der Nachbarzähne, die Kronenform, der interdentale Abstand, das Volumen des Verbindungsraumes (Embrasure space) und der Verlauf der Schmelz-Zement Grenze am Zahn. (Abb. 5)
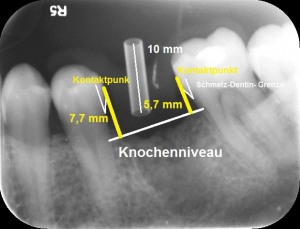
Abb. 5: Ein vertikaler Abstand bei der Planung zwischen Kontaktpunkt und marginalem Knochen von mehr als 5 mm im Frontzahnbereich führt oft zu „schwarzen Dreiecken“. Für den Seitenzahnbereich sind keine Daten vorhanden.
Vertikale Richtung
Der Abstand zwischen dem marginalen Knochenniveau und dem Kontaktpunkt ist bestimmend für den Interdentalraum und folglich den Erhalt der Papille. In Untersuchungen wurde festgestellt, dass in 100% der Fälle der Papillenraum aufgefüllt ist, wenn der Abstand zwischen Kontaktpunkt und marginalem Knochen 5 mm oder weniger beträgt (1).
Wenn der Abstand 6 mm zwischen Kontaktpunkt und marginalem Knochen beträgt, wurde nur in 55% der Fälle die Papille ausgeformt. Bei einem Abstand von 7 mm konnte nur in 25% der Fälle eine Papillenausformung beobachtet werden. (Abb. 6a und 6b) Ein Bindegewebstransplantat ohne Unterstützung von interdentalem Knochen ist eine fragwürdige Methode, um eine dauerhafte Ausformung des Weichteilprofils zu rekonstruieren, wenn der Abstand zwischen Kontaktpunkt und marginalem Knochen grösser als 5 mm ist. Den Kontaktpunkt der endgültigen Krone nach zervikal zu verlegen, könnte das ästhetische Problem einigermaßen lösen. (Abb 7a, 7b und 7c).
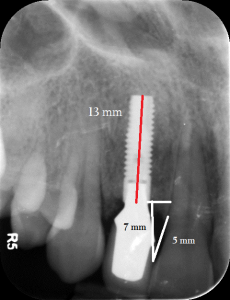
Abb. 6a: Röntgenologische und klinische Situation nach 3 Jahren Tragezeit einer lateralen Schneidezahnkrone. Klinisch ist die Papille entzündet und nicht mehr vollständig ausgeformt.
Abb. 6b: Röntgenologische und klinische Situation nach 3 Jahren Tragezeit einer lateralen Schneidezahnkrone. Klinisch ist die Papille entzündet und nicht mehr vollständig ausgeformt.
Small et al. untersuchten die Evaluierung der Rezessionen innerhalb eines Jahres nach Insertion der Implantate. Im ersten Jahr beobachteten sie ungefähr 1 mm bukkale Rezession, die hauptsächlich in den ersten 3 Monaten auftrat. Darum empfehlen sie in den ersten 3 Monaten keine endgültigen Abutments zu platzieren oder den endgültigen Abdruck zu nehmen (2).
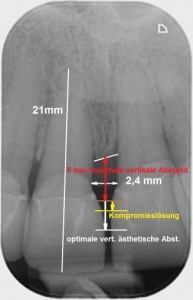
Abb. 7a: Vertikaler Abstand zwischen marginalem Knochen und Kontaktpunkt dürften nicht grösser als 5 mm sein.
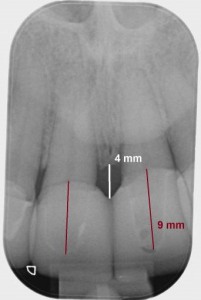
Abb. 7b: Vertikaler Abstand zwischen marginalem Knochen und Kontaktpunkt dürften nicht grösser als 5 mm sein.
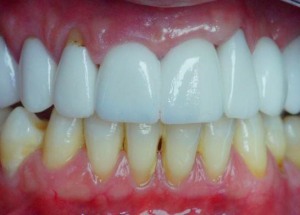
Abb. 7c: Vertikaler Abstand zwischen marginalem Knochen und Kontaktpunkt dürften nicht grösser als 5 mm sein.
Horizontale Richtung: Montevecchi et al. untersuchten radiologisch den horizontalen Abstand von Wurzel zu Wurzel auf der Ebene der Schmelz-Zement Grenze. Der horizontale Abstand der zentralen Papille war immer grösser (bis zu 1 mm) als bei anderen Papillen. (3)
Martegani et al. suggerierten, dass bei einem interradikulären Abstand bei zentralen Frontzähnen auf der Ebene der Schmelz-Zement Grenze von mehr als 2.4 mm, die interdentale Papille wenig Unterstützung vom Knochen erfährt. (4) (Abb. 7a, 7c)
Andere Untersuchungen ergaben, dass ab 1,5 mm Abstand die interdentale Papille verschwindet. Wenn der interradikuläre Abstand unter 1,5 mm lag, fanden sie bei 92% der jugendlichen Probanden eine schön ausgeformte interdentale Papille. (5)
Lops et al. fanden in ihren Ergebnissen in über 78% der Fälle eine „gute Papille“ in der horizontalen Ebene – gemessen von der Implantatschulter bis zur Wurzel des Nachbarzahnes – wenn der Abstand zwischen 2,5 und 4 mm lag. (Abb 8a und 8b) (6)
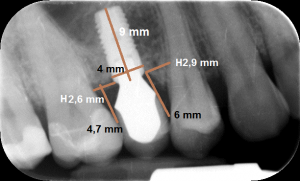
Abb. 8a: Röntgenologische und klinische Situation nach 2 Jahren Tragezeit der Prämolarenkrone. Klinisch ist die Papille vollständig ausgeformt. In der horizontalen Ebene lag der Abstand zwischen 2,6 mm und 2,9 mm.
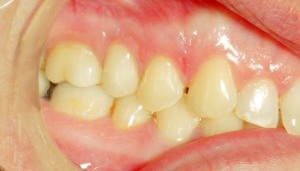
Abb. 8b: Röntgenologische und klinische Situation nach 2 Jahren Tragezeit der Prämolarenkrone. Klinisch ist die Papille vollständig ausgeformt. In der horizontalen Ebene lag der Abstand zwischen 2,6 mm und 2,9 mm.
Gingivaformer und ihre „Dynamische Kompression“
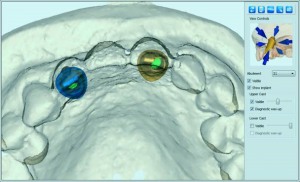
Im Anschluss an die Einheilphase der Implantate bieten die meisten Implantathersteller verschiedene konfektionierte Gingivaformer an, die mit ihren Profilen und Schulterhöhen die Weichgewebssituation optimal unterstützten sollen. Die Phase der provisorischen Versorgung ist die wichtigste im gesamten Behandlungsverlauf – nicht nur für die Ausformung, Vorbereitung und Stabilisierung des periimplantären Weichgewebes während der Einheilphase, sondern auch zur Evaluierung ästhetischer Parameter vor der definitiven prothetischen Versorgung. Die tulpenförmigen Gingivaformer (Osseo-Speed, DENTSPLY Implants) sind optimal geeignet, um das Zahnfleisch auszuformen. In unserem Konzept wird in den ersten vier Wochen durch die Wahl von schmalen zu breiteren Gingivaformern kontinuierlicher Druck auf die periimplantäre Mukosa ausgeübt und das Emergenzprofil für die definitive Abdrucknahme ausgeformt. (Abb. 9a und 9b) Eine dreimonatige Wartezeit wäre jedoch theoretisch angesagt, weil in dieser Zeit die vertikale Knochenhöhe am stärksten abnimmt. (1,2)
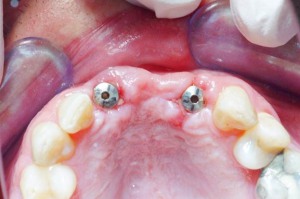
Abb. 9a: Der Gingivaformer für Zahn 21 hat den richtigen Durchmesser. Der Gingivaformer für Zahn 12 hat einen zu kleinen Durchmesser.
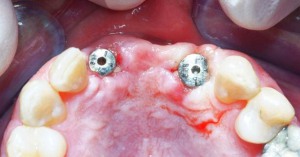
Abb. 9b: Der konfektionierte Gingivaformer von Zahn 12 wurde eine Woche später ersetzt durch einen Gingivaformer eines größeren Durchmessers, konform der „Dynamic compression technique“.
Eine goldene Regel, die wir in unserer Praxis anwenden ist: wenn der vertikale Abstand zwischen Kontaktpunkt zum Nachbarzahn und marginalen Knochen größer ist als 4 mm und der horizontale Abstand von der Implantatschulter bis zur Wurzel des Nachbarzahnes größer ist als 3 mm, kann die Papille interdental kaum ausgefüllt werden. Darum erstellen wir bei der Planung vorher ein Röntgenbild, um diesen Abstand einzuschätzen und den Patienten aufzuklären, welche Optionen es gibt – mit oder ohne Knochenaugmentation. Bei allen Lösungen ist es sinnvoll, die Papille optimal mit anatomisch ausgeformten Abutments und Kronen zu unterstützen.
Abutments
Implantatabutments bilden den sensiblen Übergang zwischen dem periimplantären Weichgewebe und der Implantatprothetik. Hierdurch werden spezifische Anforderungen an die Abutments gestellt. Unter anderem eine hohe Stabilität und Dauerfestigkeit, Biokompabilität, individuelle Formgebung und Achsenausrichtung.
Grundsätzlich gibt es drei Sorten von Implantatabutments – Konfektionsabutments beschleifbar odernicht beschleifbar, angussfähige oder anpressbare Abutments und CAD/CAM gefertigte Abutments aus Titan, CoCr-Legierung oder Vollkeramik (mit oder ohne Klebebasis). (Tab. 1)
| Einteilung Implantatabutments | ||
| Konfektionsabutments | Angussfähige oder anpressbare Abutments | CAD/CAM Abutments |
| beschleifbar | angiessbare HSL-Hülsen | Titan |
| nicht beschleifbar | anpressbare CoCr (POC) | CoCr |
| vollkeramisch mit Titan Klebebasis | ||
| vollkeramische Abutments
(u.a. ATLANTIS DENTSPLY Implants) |
||
Tab. 1: Einteilung von Implantatabutments
Konfektionierte Abutments sind heute nicht mehr „State of the Art“ und aus Kosten- und Qualitätsgründen nicht mehr gebräuchlich. (Tab. 2)
| Konfektionierte Abutments |
| Vorteile | Nachteile |
| Günstige Materialkosten | Kostenintensive Bearbeitungszeit |
| Keine individuelle Formgebung | |
| Einsetzbar bei weitgehend optimaler Pfeilergeometrie | Bei leichte? Achsenausrichtung des Implantates kaum einsetzbar |
| Im Molarenbereich gibt es eine große Abweichung in der anatomischen Formgebung | |
| Kein individuelles Durchtrittsprofil möglich | |
| Keine zahnanaloge Ausformung des Weichgewebes, insbesondere im Molarenbereich |
Tab. 2: Vor- und Nachteile konfektionierter Abutments
In unserer Praxis bevorzugen wir die individuell gefrästen CAD/CAM Abutments von ATLANTIS™. Sie lassen sich im Sinne des Backward Planning bereits an die spätere Geometrie der Suprakonstruktion anpassen. Die individuelle Ausrichtung der Abutmentangulation und der Abutmentgestaltung, die der anatomischen Kronenpräparation in mesio-distaler und oro-vestibulärer Ausdehnung weitestgehend entspricht, gewährleistet eine optimale biomechanische Unterstützung der späteren prothetischen Restauration. Aber auch im Bereich des Weichgewebedurchtritts (Emergezprofil) lässt sich die Gingiva durch die individuelle Abutmentgestaltung sehr gut ausformen und unterstützen. Die CAD/CAM-Steuerung bietet die Möglichkeit einer präzisen Planung und Gestaltung der Präparationsgrenze, die insbesondere für die Unterstützung und Ausformung der Papille entscheidend ist.
| Vorteile konventioneller CAD/CAM Abutments | Vorteile und Präferenz CAD/CAM ATLANTIS™ Abutments |
| Keine hohen Investitionskosten??? | Keine Investitionskosten |
| Sowohl in Front- und Molarenbereich einsetzbar | Wir bevorzugen Titannitridbeschichtete Titan Abutments für Frontzahnbrücken. Titan Abutments im Seitenzahnbereich und Vollkeramik Abutments für Einzel- und verblockte Kronen im Front- und Seitenzahnbereich |
| Individuelle Formgebung möglich | |
| Bei divergierender Achsenausrichtung des Implantates einsetzbar | |
| Wenig Abweichung in der anatomischen Formgebung des Zahnes vorhanden??? | |
| Individuelle Gestaltung des Durchtrittsprofils möglich | |
| Zahnanaloge Ausformung des Weichgewebes | |
| Standardisierter Produktionsprozess | |
| Kontrollmöglichkeit der Einhaltung der Mindeststärke über die Software | |
| Zeitersparnis gegenüber der manuellen Fertigung | |
| Kein Klebespalt oder Plaqueretention zwischen Abutmentbasis und Abutmentstumpf | |
| Keine Verletzungen des Innenkonus durch Abstrahlen und Kleberesten möglich |
Tab. 3: Vorteile CAD/CAM Abutments
Durchtrittsprofil oder Emergenzprofil
Die Schleimhautausformung kann variieren, je nach Größe des verwendeten Gingivaformers. Daher ist es wichtig, die Durchtrittsprofilbreite auszuwählen, mit deren Hilfe das geeignete Abutmentprofil zur optimalen Schleimhautunterstützung der endgültigen Versorgung geschaffen werden kann. Leider sind die Durchtrittsprofile der Zähne nicht kreisrund. Um eine Implantatversorgung zu schaffen, die wie natürliche Zähne aussieht und funktioniert, gibt es zwei Möglichkeiten. Entweder fertigt man individuelle Heilungskappen in der provisorischen Phase, welche die Form eines natürlichen Zahnes imitieren oder man lässt im CAD/CAM Verfahren anatomisch geformte Abutments anfertigen.
Als effizient und kostengünstig erwiesen sind die individuell gefertigten Abutments, wie in diesem Fall von ATLANTIS™, die mithilfe der VAD™-Software (Virtual Abutment Design) entsprechend den Patientendaten vom ATLANTIS™-Designer gestaltet werden. So kann die Geometrie eines präparierten Zahnes nachempfunden werden, was sich unter dem Gesichtspunkt einer anatomisch korrekten Abutmentgestaltung und Unterstützung des Weichgewebes entsprechend vorteilhaft auswirkt. (Abb. 9) Darüber hinaus bieten CAD/CAM angefertigten Abutments einige wirtschaftliche Vorteile gegenüber manuellen Arbeitsschritten. Es entfällt das manuelle Modellieren, Einbetten und Gießen der Strukturen. Desweiteren erspart man sich die Zeit und Materialien, um das Gussobjekt fertig zu stellen.
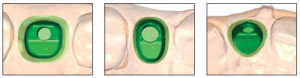
Abb. 11: ATLANTIS™ Abutments werden so gestaltet, dass sie der Form natürlicher Zähne entsprechen. Die Präferenzen des Behandler werden in der ATLANTIS™ VAD™ Software zur Anfertigung individueller Abutments berücksichtigt, die perfekt auf den Patienten und die Situation abgestimmt sind.
Die Schleimhautausformung kann variieren – je nach Größe des verwendeten Einheilpfostens. Daher ist es wichtig, die Durchtrittsprofilbreite auszuwählen, mit deren Hilfe das geeignete Abutmentprofil zur optimalen Schleimhautunterstützung der endgültigen Versorgung geschaffen werden kann.
Für das Design der ATLANTIS™ Abutments sind die folgenden Durchtrittsprofil-Optionen erhältlich:
Option A
Größter anatomischer Abutmentumfang
Der weiteste anatomische Abutmentumfang ermöglicht ein günstiges
Durchtrittsprofil. Bei einer Kombination aus schmalem Gingivatyp und größer dimensionierten Kronenversorgung kann z.B. ein Durchtrittsprofil mit größter anatomischer Abmessung notwendig sein, wie z.B. im Molarenbereich. Beim Einsetzen des Abutments kann dann ein Entlastungsschnitt erforderlich werden.Option B: Schleimhautausformung (Standardeinstellung)
Mittleres anatomisches Abutmentprofil. Der Abutmentdurchmesser ist bis zu 1 mm größer als der auf dem Modell erkennbare Zahnfleischsaum.
Option C
Schleimhautunterstützung
Anatomisches Abutmentprofil mit bis zu 0,2 mm größerer Ausformung als der auf dem Modell erkennbare Zahnfleischsaum. Einfache Eingliederung.
Option D
Keine Schleimhautverdrängung
Schmalster Abutmentdurchmesser ohne anatomische Ausformung und ohne Schleimhautverdrängung. Das Abutment berührt die Schleimhaut nicht.
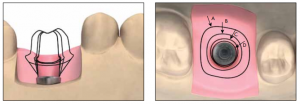
Abb. 12: Auswahl der Abutmentoptionen: A. Größter anatomischer Abutmentumfang; B. Schleimhautausformung; C. Schleimhautunterstützung; D. Keine Schleimhautverdrängung.
Patientenfälle: Wird das Implantat in einer anatomisch ungünstigen Position eingebracht, hat die Auswahl von Präparationsgrenze und Durchtrittsprofil einen erheblichen Einfluss auf das Abutment-Ergebnis.
- Wenn z.B. nur eine sehr geringe Gingivahöhe zur Verfügung steht und eine subgingivale Präparationsgrenze ausgewählt wird, ist die Gesamtbreite des Abutments begrenzt. In diesem Fall wird Option C oder B ausgewählt (Schleimhautunterstützung oder Schleimhautausformung) weil bei Option A (größter anatomischer Abutmentumfang) ein breiteres Abutment geschaffen wird, was jedoch zu freiliegenden Abutmenträndern führen kann.
- Wenn die Implantatposition hinsichtlich der gewünschten endgültigen Zahnversorgung nicht in der Mitte liegt, z.B. in mesio-distaler Richtung, wird ein ATLANTIS™ Abutment entworfen, das die exzentrische Platzierung ausgleicht. Hierzu wurde die Durchtrittsprofiloption A (größter anatomischer Abutmentumfang) gewählt, die eine höhere Kompression des Weichgewebes ermöglicht.
- Wenn eine sehr hohe Gingivahöhe in Verbindung mit einer subgingivalen Präparationsgrenze vorliegt, wird im Frontzahnbereich Option C oder D (Schleimhautunterstützung oder keine Schleimhautverdrängung) ausgewählt. Hierdurch entsteht wenig Kompression des Zahnfleisches. Im Molarenbereich bevorzugen wir eher Option A oder B (größter anatomischer Abutmentumfang oder Schleimhautausformung). Das Zahnfleisch wird zwar verdrängt aber der Übergang zwischen der anatomischen Breite der Krone und des relativ schmalen Implantat-Fixture wird verringert. Ein Entlastungsschnitt ist in diesen Fällen meistens erforderlich.
Verlauf
Alle Fälle wurden vor dem Versand einartikuliert. Ab einer dreigliedrigen Brücke ist in der Regel ein Wax- oder Set-up zwingend notwendig, um dem jeweiligen Patientenfall gerecht zu werden. Als sehr effizient erweist es sich, zu diesem Zweck Konfektionszähne aufzustellen. (Abb. 13a)
Die angestrebte Situation wird eingescannt und von der endgültigen Zahnform ausgehend wird durch Reduzierung ein individuelles Abutment entworfen. (Abb. 13b)
ATLANTIS™ bietet für alle gängigen Implantatsysteme aus einem Block gefräste Abutments aus Titan oder Zirkonoxid an. Ein funktionelles und hochästhetisches Ergebnis wird durch die individuelle Gestaltung des Durchtrittsprofils und des Stumpfdesigns erreicht.
Mithilfe einer Online-Weborders werden über das Internet die Abutments mit ihren Eigenschaften definiert und die Bestellung aufgegeben. Der Anwender kann verschiedene Gestaltungsparameter des individuellen CAD/-CAM-Abutments vorgeben. Dazu gehört das Eingeben der Präparationstiefe, die Breite des Durchtrittsprofils, die Angabe der Präparationshöhe und des Materials. (Abb. 14)
Die Gestaltung des konstruierten Abutments kann vom Zahnarzt oder Zahntechniker mit einem 3D-Editor und mit ein 3D-Viewer kontrolliert und geprüft werden (Abb.15a und 15b).
Für Labore, die einen Scanner von 3Shape, Dental Wings oder den Lava Scan ST von 3M ESPE haben, bietet ATLANTIS™ ein schnelleres Verfahren an. Hierbei werden die Implantatmodelle im Labor gescannt und die digitalen Daten direkt an die Fertigung in Schweden übermittelt.
Fazit
Bei der Extraktion und/oder prothetischen Planung ist es notwendig, im Vorfeld ein Röntgenbild anzufertigen, um die horizontalen und vertikalen Ebenen zu beurteilen. Wenn der vertikale Abstand zwischen Kontaktpunkt von Nachbarzahn und marginalem Knochen größer ist als 4 mm und der horizontale Abstand von der Implantatschulter bis zur Wurzel des Nachbarzahnes größer ist als 3 mm, kann die Papille interdental kaum ausgefüllt werden. Diese Auswertung ist wichtig bei der Patientenaufklärung, ob augmentiert wird oder nicht. Die vorgestellte Methode schafft die Voraussetzung, patientenspezifische Abutments aus Titan oder Zirkonoxid mit Hilfe der CAD/CAM-Technologie herzustellen, die manuell gefertigten und präfabrizierten Abutments qualitativ und wirtschaftlich weit überlegen sind. Sie können sowohl in der Formgestaltung als auch in der Achsneigung optimal an die Situation angepasst werden. Als größter klinischer Vorteil ist hier die Gestaltung des Emergenzprofils durch das Abutment zu nennen, das eine entscheidende Rolle für den interproximalen Raum und das Zahnbild spielt.
Die dargestellte Methode mit der Auswahl von Premiummaterialien, kombiniert mit Outsourcing und ästhetischem Fingerspitzengefühl des Zahntechnikers, schafft den Spagat zwischen dem eigenen Qualitätsempfinden und der gebotenen Wirtschaftlichkeit.
Korrespondenzadresse: Tom Verhofstadt – Heiligenweg 29 – 47626 Kevelaer Tom@Verhofstadt.eu
Literatur
- Tarnow DP et al. The effect of the distance from the contact point to the crest of bone on the presence or absence of the interproximal dental papilla. J. Periodontol. 1992 Dec;63(12):995-996.
- Small P, Tarnow DP. Gingival recession around implants: a 1-year longitudinal prospective study. Int J Oral Maxillofac Implants. 2000 Jul-Aug;15(4):527-32.
- Montevecchi M, Checchi V, Piana L, Checchi L Variables Affecting the Gingival Embrasure Space in Aesthetically Important Regions: Differences between Central and Lateral Papillae. Open Dent J (2011)
- Martegani P, Silvestri M, Mascarello F, Scipioni T, Ghezzi C, Rota C, et al. Morphometric study of the interproximal unit in the esthetic region to correlate anatomic variables affecting the aspect of soft tissue embrasure space. J Periodontol. 2007; 78:2260-2265
- Tamsailom S, Torsricharoen T, Thanaratikul B The relationship between vertical and horizontal dimensions of interproximal embrasure and the presence of interdental papilla in maxillary anterior teeth. CU Dent J. 2010;33:163-72.
- Lops D, Mosca D, Müller A, Rossi A, Rozza R, Romeo E. Management of peri-implant soft tissue between tooth and adjacent immediate implant placed into fresh extraction sigle socket: a one-year prospective study on two different types of implant-abutment connection design. Minerva Stomatol. 2011:1:60(9):403-415.





Leave a Comment